近日,由中华医学会呼吸病学分会哮喘学组和中国哮喘联盟的专家共同制定的《重症哮喘诊断与处理中国专家共识》发布。本次共识更新了重症哮喘定义、诊断、评估、处理等方面的认识。
笔者今天重点整理了重症哮喘在定义、评估、治疗上的更新,和大家一起学习进步。
定了!「重症哮喘」新定义
长期以来,国内外对重症哮喘的定义尚不统一,术语众多。如重症哮喘、重度哮喘、难治性哮喘、未控制哮喘、激素不敏感哮喘等十余种说法。
本共识结合 2014 年欧洲呼吸学会/美国胸科学会(ESR/ATS)指南,将重症哮喘定义为:在过去的一年中,需要使用全球哮喘防治创议(GINA)建议的第 4 级或第 5 级哮喘药物治疗,才能够维持控制或即使在上述治疗下仍表现为「未控制」哮喘。
重症哮喘分为以下 2 种情况:
(1)单纯重症哮喘:第 4 级治疗能够维持控制,但降级治疗会失去控制;
(2)重症难治性哮喘:第 4 级治疗不能维持控制,而需要采用第 5 级治疗。
临床表型分 5 种
不同患者临床特征及药物治疗反应性存在差异,区别不同的哮喘临床表型,有助于重症哮喘个体化治疗。目前,哮喘表型的概念仍缺乏一致标准,新共识总结如下:
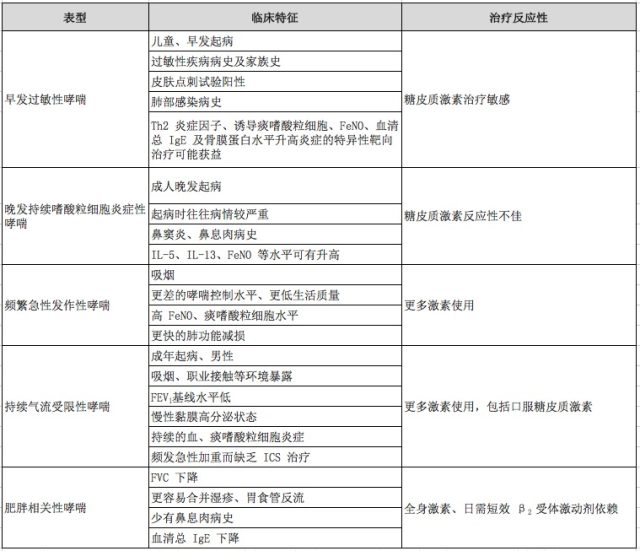
注:Th:辅助 T 细胞;FeNO:呼出气一氧化氮;IL:白细胞介素;IgE:免疫球蛋白 E;FEV1:第一秒用力呼气容积;ICS:吸入糖皮质激素。
诊断评估 4 步走
对重症哮喘患者需进行仔细、全面的评估,建议按以下 4 个步骤进行:
1. 明确哮喘诊断
重症哮喘临床表现复杂,诊断标准必须符合 GINA 和我国哮喘诊治指南,特别强调两点:
(1)重症哮喘患者均需要作支气管激发试验或(和)舒张试验、弥散功能在内的全套肺功能测定及峰流速监测,必要时还需要经过 1 个疗程的治疗试验再次复查肺功能。
(2)胸部影像学检查,特别是高分辨率 CT(HRCT),可用于鉴别诊断,不推荐常规诊断。症状不典型者,如大量咯痰、肺功能迅速减退及弥散功能降低,应考虑做 HRCT 检查。
2. 明确是否属于重症哮喘
哮喘控制的标准应按照 GINA 的标准评估,以下 5 点为重症哮喘未控制的常见特征:
(1)症状控制差:哮喘控制问卷(ACQ)评分> 1.5,哮喘控制测试(ACT)评分< 20,或符合 GINA 定义的未控制;
(2)频繁急性发作:前一年需要 2 次或以上连续使用全身性激素(每次 3 d 以上);
(3)严重急性发作:前一年至少 1 次住院、进入 ICU 或需要机械通气;
(4)持续性气流受限:尽管给予充分的支气管舒张剂治疗,仍存在持续的气流受限(FEVi 占预计值% <80%, FEV/FVC〈正常值下限〉;
(5)高剂量 ICS 或全身性激素(或其他生物制剂)可以维持控制,但只要减量哮喘就会加重。
3. 明确共存疾病和危险因素
在评估这些因素之前,首先应当评估患者的依从性和吸入技术。
除依从性外,与重症哮喘有关的共存疾病还有特应质和过敏症(包括对真菌致敏)、鼻炎-鼻窦炎、鼻息肉、肥胖、神经精神因素(特别是焦虑和抑郁)等。主动和被动吸烟以及大气污染也是导致哮喘控制不良的重要原因。
4. 区分哮喘的表型
哮喘的表型是遗传因素和环境因素相互作用的结果。不同哮喘表型对不同治疗方法的反应有很大的差异,区分哮喘的表型有助于对患者进行更有针对性的治疗。
重症哮喘的诊断和评估的流程见图 1。
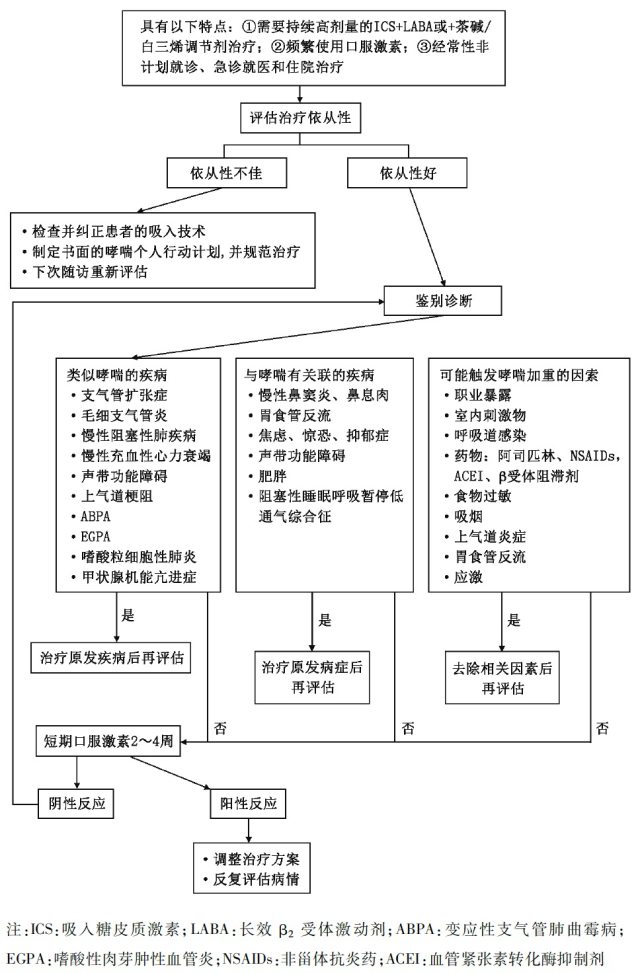
图 1 重度哮喘的诊断和评估流程(来源:2017 重症哮喘诊断与处理中国专家共识)
重症哮喘如何用药?
1. 糖皮质激素
重症哮喘患者常需要同时给予高剂量 ICS 和口服激素治疗。
(1)ICS:一般而言,哮喘患者吸入糖皮质激素剂量越大,抗炎作用越强。
ICS 的剂量-疗效反应存在个体差异,进一步加大 ICS 剂量(超过 2000 μg/d 倍氯米松或等效剂量的其他 ICS)以及吸入超微颗粒的 ICS 对重症哮喘可能更有效,并能减少全身激素用量等,但目前支持证据还不多。
对于激素依赖性哮喘患者,吸入大剂量激素可减少口服激素维持剂量,从而减少激素的全身不良反应。
临床试验发现,治疗重症哮喘时选用环索奈德具有较好的疗效和安全性。但 ICS 剂量过大,可能引起增加肾上腺抑制和儿童生长延迟等不良反应。
(2)口服激素:已经使用大剂量 ICS 维持治疗,哮喘症状仍未控制的重症哮喘患者常需加用口服激素作为维持治疗。对于激素依赖性哮喘患者,应确定最低维持剂量,长期口服糖皮质激素。
有文献报道,每日给予 ≤ 7.5 mg 的泼尼松或其等效剂量对成人重症哮喘有效。尽管有学者建议采用生物标志物指导激素的临床应用,但根据痰嗜酸粒细胞和(或)FeNO 水平指导重症哮喘的治疗价值仍存有争议。
全身糖皮质激素的使用与骨折和白内障风险增加相关。全身激素应用后的体重增加不利于哮喘的控制。因此,长期使用全身激素和大剂量 ICS 时,应对患者的体重、血压、血糖、眼、骨密度和哮喘儿童的生长状况进行监测。
(3)肌内注射长效激素:文献报道肌内注射长效激素曲安西龙 3 mL 可用于激素不敏感性重症哮喘患者的治疗。但是,其不良反应包括抑制肾上腺皮质和使患者易于产生依赖性,应避免滥用。
2. β2 受体激动剂
许多重症哮喘患者尽管接受 ICS 联合短效β2 受体激动剂(SABA)和(或)长效β2 受体激动剂(LABA)治疗,仍存在持续的慢性气流阻塞。
在联合 LABA 的基础上逐步增加 ICS 剂量 可能进一步改善哮喘的控制。不联合 ICS,仅单独应用过多β2 受体激动剂(SABA、LABA)则可能导致哮喘恶化。
重症哮喘的治疗中,LABA(沙美特罗或福莫特罗)联合 ICS 的复方吸人制剂的疗效明显优于单药。 目前临床上较为广泛应用的 ICS 和 LABA 的复方吸入制剂包括布地奈德/福莫特罗、氟替卡松/沙美特罗和丙酸倍氯米松/福莫特罗。
3. 抗胆碱能药物
短效抗胆碱药异丙托溴铵气雾剂可减轻重症哮喘患者的气喘症状,并能减少因β受体激动剂过量使用所致的震颤和心悸等不良反应。
对于已经应用中-高剂量 ICS 伴(或不伴)LABA 的重症哮喘患者,长效抗胆碱药(LAMA)噻托溴铵可减少气体陷闭,减少急性加重,改善肺功能。
4. 茶碱:对于重症哮喘患者,茶碱联合 ICS 治疗可使哮喘容易控制。对于吸烟伴激素不敏感的哮喘患者,茶碱联合低剂量 ICS 可明显提高呼气峰流速和哮喘控制程度。但该药在重症哮喘中的地位尚无研究报道。
5. 白三烯调节剂:多项关于未使用 LABA 的中-重症哮喘患者中的研究结果显示,ICS 联合白三烯调节剂对改善肺功能具有一定疗效。但阿司匹林过敏个体与非阿司匹林过敏者相比,是否对白三烯调节剂的反应性更好,目前尚无定论。
6. 免疫抑制剂和抗代谢药物:
临床试果显示,甲氨蝶呤可以显著减少口服激素依赖性哮喘患者口服激素的剂量。连续治疗 4~5 个月后,可使口服激素剂量平均减少 50%。这些药物有一定不良反应,只能在专科医生指导下使用。
属于此类的其他药物包括静脉注射免疫球蛋白、氨苯砜、秋水仙碱、羟氯喹和环孢素 A 等。由于缺乏高级别循证医学研究证据,这些药物的疗效和安全性尚不明确,不宜常规使用。
7. 其他药物:
(1)大环内酯类:为避免对其产生耐药和药物不良反应(耳毒性、QT 间期延长),加上治疗获益的不确定性,不推荐大环内酯类抗生素(如克拉霉素、阿奇霉素等)用于重症哮喘的治疗。
(2)抗真菌药:抗真菌药用于伴过敏性支气管肺曲霉病(ABPA)反复发作的重症哮喘 患者,可减少急性发作风险和改善症状。而对于不合并 ABPA 的重症哮喘患者不推荐使用抗真菌药。
