近日在苏州举办的第十九届中华医学会呼吸病学年会上,来自四川大学华西医院的文富强教授,就 2018 版 慢性阻塞性疾病全球倡议(GOLD 指南)的更新要点、存在的问题和挑战进行了详细解读。
文章开始前,我们先说说《GOLD 2018》的 4 个要点:
1. GOLD 2018 沿用了 GOLD 2017 对慢阻肺和 AECOPD 的定义,维持了慢阻肺综合评估以及稳定期药物治疗推荐,主要对各章节循证证据进行了更新;
2. 支气管扩张剂是慢阻肺稳定期治疗的基石用药,LAMA/LABA 联用是 B、D 组患者的推荐用药,患者基线症状越重,联用双支扩剂比单药对生活质量带来的改善越显著;
3. 以 ICS/LABA 作为起始治疗药物适合频繁急性加重高风险患者及合并哮喘患者人群,在 LAMA 基础上增加 ICS/LABA 进一步减少急性加重,包括中重度急性加重;
4. 高风险患者如何根据临床表型采取个体化治疗选择证据仍然缺乏。
慢阻肺患者如何分组评估?如何进行稳定期、急性加重期的管理?药物如何选用?且看下文解析:
认识慢性阻塞性疾病
1. 慢阻肺定义
慢性阻塞性肺疾病(COPD),是一种常见的、可以预防和治疗的疾病,以持续呼吸症状和气流受限为特征,通常由于明显暴露于有毒颗粒或气体引起的气道和/或肺泡异常所致。
2. 慢阻肺发病的危险因素
众所周知,慢阻肺是多种遗传和环境因素共同作用导致的气道慢性炎症性疾病。颗粒物暴露、遗传因素、肺生长和发育、社会经济状况、哮喘和气道高反应性、感染、慢性支气管炎、年龄和性别都是慢阻肺发病的危险因素。
除此之外,生命早期不良接触史(婴儿期呼吸道感染、生命早期家庭居住环境拥挤和成年吸烟)也是影响慢阻肺发生的危险因素。
3. 慢阻肺发病机制与病理生理
(1)肺部及全身性炎症是慢阻肺的重要病理生理机制
慢性炎症导致肺结构变化,小气道狭窄和肺实质破坏,最终导致肺泡与小气道的附着受到破坏,降低肺弹性回缩力;
小气道局部 IgA 缺乏与细菌移位、气道炎症以及气道重塑有相关性;
即使在轻度慢阻肺,或易发生肺气肿的吸烟人群,其肺部微血管血流存在显著异常,并随疾病进展而恶化。CT 肺灌注成像检查有助于区分哪些患者容易发生肺气肿。
(2)炎症是慢性肺疾病进展的核心机制
(3)氧化应激可能是慢阻肺重要的放大机制
慢阻肺的诊断标准:肺功能
在诊断方面 GOLD 2018 基本没有更新,肺功能的诊断标准保留了支气管舒张剂后 FEV1/FVC < 70% 的诊断标准。但对于 FEV1/FVC 的比值介于 0.6~0.8 之间的患者,建议复测,因为慢阻肺诊断存在不稳定性和逆转性。
研究显示,FEV1/FVC ≥ 0.7 的患者在 1 年后再次检测肺功能,其中约 12.5% 的患者其 FEV1/FVC<0.7。男性、老年人群、现有吸烟者及基线 FEV1% 较低者,更易由非阻塞性气流受限发展为阻塞性气流受限。
慢阻肺患者分组,如何评估?
1. 慢阻肺的综合评估
在强调评估的全面性(包括气流受限、症状、远期风险、共患病)的同时,把肺功能(气流受限)损害程度的分级(I~IV 级)单独列出,而患者的 ABCD 分组是根据患者的症状、急性加重的频率和严重程度。
对一个慢阻肺患者,我们给诊断的时候,需要同时给出气流受限的级别和分组,例如:GOLD 级别 4,分组 D。
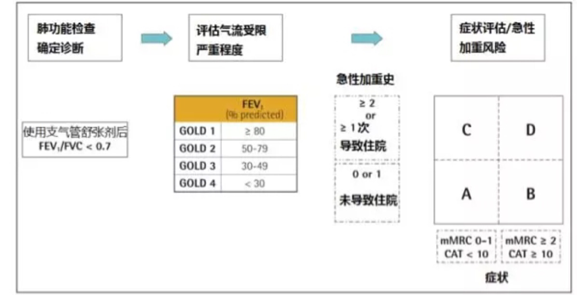
图 1 修订后的 ABCD 评估系统
2. 现有评估方法的优势:
(1)把气流受限程度与分组独立开来,可以避免用气流受限与急性加重频率双重评估对分组的混淆;
(2)可以用于没有肺功能检查的地区或临床情况(例如夜间急诊),更加简便易行;
(3)在慢阻肺治疗的决策中,更加强调症状和急性加重这两方面的问题,与慢阻肺治疗的目标一致。
3. 肺功能在慢阻肺诊治中的作用
(1)肺功能仍是诊断的金标准;
(2)肺功能(FEV1)损害程度在慢阻肺严重程度评估中仍然是重要的指标,通过气流受限分级来体现;
(3)肺功能仍然是疾病进展、特殊治疗选择(例如肺减容术、肺移植等)和治疗效果评估的重要依据;
(4)支气管扩张剂后 FEV1/FVC 的介值介于 0.6~0.8 建议复测以明确诊断。
4. 急性加重风险评估
GOLD 2011~2016:患者自身的急性加重史是未来急性加重的最佳预测因子;
GOLD 2017~2018:慢阻肺患者将来急性加重频率的最佳预测因子是过去一年的急性加重的次数。
慢阻肺防治,4 个要点要注意
GOLD 2018 在 2017 基础上,新增并删除部分证据,进一步强调慢阻肺患者需要维持治疗。
1. 慢阻肺稳定期的非药物治疗
(1)戒烟与电子烟
(2)长期氧疗
长期氧疗的适应证:3 周内 2 次检查证实 ① PaO2≤ 55 mmHg 或 SaO2 ≤ 88%;② PaO2>55 mmHg 但<60 mmHg,或 SaO2为 88%,伴缺氧导致的肺动脉高压/肺源性心脏病、充血性心力衰竭/心律失常、红细胞增多(HCT>55%)。
治疗目标:SaO2≥ 90%。在 60~90 天期间复查,评估氧疗是否有效及患者是否仍需氧疗。
(3)无创正压通气
对于合并阻塞性睡眠呼吸暂停(OSA)的慢阻肺患者,进行连续气道正压通气(CPAP)有明显获益,可以改善患者的生存质量,降低住院风险。
(4)肺康复
GOLD 2018 指出:肺康复可在很多场所进行。Meta 分析结果显示,家庭或社区肺康复与医院肺康复相比,在上述指标改善方面无显著差异。
长期家庭肺康复项目(包括 15 分钟胸部物理治疗、各 30 分钟的上肢、下肢训练,每周至少 3 次,由理疗医师规律进行电话和门诊随访,并调整训练强度)可能使慢阻肺患者持续获益。
2. 稳定期慢阻肺长期维持药物治疗
(1)支气管扩张剂:对于慢阻肺患者支气管扩张剂是控制症状的核心,通常给基础量预防或减少症状(A 类证据)。
(2)联合支气管扩张剂:LABAs 和 LAMAs 联合治疗比单独使用(A 类证据)或 ICS/LABA(B 类证据)减少急性加重。
(3)吸入性糖皮质激素:对于有急性加重史的中度至极重度慢阻肺患者而言,ICS 联合 LABA 治疗改善肺功能、健康状况和降低急性加重比二者单药治疗更有效(A 类证据)。
ICS 撤药问题目前仍存在争议。部分研究显示,停用 ICS 后患者症状加重,急性加重次数增加;也有研究显示,停用 ICS 后 FEV1 减少(约 40 mL),可能伴有血嗜酸性粒细胞数量增加。
(4)三联吸入治疗:在 ICS/LABA 的基础上联合 LAMA 可以改善肺功能和患者报告结局,尤其是急性加重的风险。
(5)其他药物:
罗氟司特对既往有因急性加重而住院的患者获益较大;
尚无证据表明持续使用阿奇霉素一年以上有助预防慢阻肺急性加重;
规律服用 N-乙酰半胱氨酸(NAC)或羟甲司坦可减少特定人群急性加重风险。
白三烯调节剂的作用在慢阻肺患者未得到充分的验证;
辛伐他汀不能防止 COPD 急性加重;
静脉补充 α-1 抗胰蛋白酶可能延缓肺气肿的发生;
没有证据显示镇咳药对 COPD 有获益;
血管扩张剂不能改善预后,影响氧合。
3. 慢阻肺稳定期的管理
GOLD 2018 维持了 GOLD 2017 对稳定期 ABCD 组患者的药物治疗推荐。
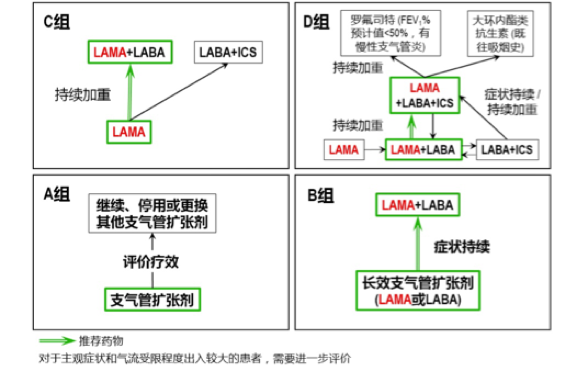
图 2 慢阻肺依据 GOLD 分级的药物治疗策略
2017~2018 GOLD 指南中,LAMA/LABA 的治疗地位日益提高。但需要注意的是,新证据主要基于对西方人群的研究,按 GOLD 2015 分组标准入组的研究人群以低风险患者为主(>80%)。
中国慢阻肺患者的临床特征与西方人群不同(就诊患者 C、D 组>80%),以咳嗽咳痰为主要临床表现,急性加重风险更高。LABA/LAMA 在中国高风险人群是否优于 ICS/LABA,现有数据仍不充分,还需要进一步研究,有待更多的 RCT 研究证据。
2018 GOLD 推荐磷酸二酯酶抑制剂-罗氟司特在中国尚未上市,也没有针对中国人群的大型临床研究验证在中国人群的有效性与安全性。
2018 GOLD 提到大环内酯类药物长期用药一年,可降低急性发作风险(A 级),但这与中国抗菌药物管理规定冲突,无法支持没有临床症状的慢阻肺稳定期患者的长期用药。
4. 慢阻肺急性加重的管理
慢阻肺急性加重(AECOPD),是指慢阻肺患者的呼吸症状急性恶化,导致额外的治疗。AECOPD 的主要治疗目标有:
(1)减轻当前急性加重的负面影响
短效支气管扩张剂作为起始治疗;
糖皮质激素的应用可以改善肺功能和缺氧情况,缩短恢复时间和住院时间;
抗菌药物的应用可以缩短恢复时间,降低早期复发风险,治疗失败率和住院时间;
考虑到茶碱的副作用,不推荐在急性加重期应用茶碱类药物。
(2)预防急性加重再次发生
在慢阻肺急性加重患者出院前,就应尽早开始维持药物治疗,在急性加重后即应开始预防急性加重的适当治疗措施。
