在临床上,了解诊断标准固然重要,但机械地套用诊断标准反而容易误诊……哪几个病例使医生觉得「肺炎应是排除性诊断」?
使用床旁胸片对重症肺炎患者进行动态观察时,胸片的解读上可能存在不少「陷阱」?
为一位老年患者使用了高精尖的检查和治疗技术,但忽视哪一点使诊断和治疗延误了,最终导致患者死亡?
社区获得性肺炎(community acquired pneumonia,CAP)是呼吸科常见病、多发病,这种疾病在人类总死亡率中排列第 5~6 位,而重症 CAP 病死率可达 21%~54%,但是,目前基层医生在重症 CAP 诊治过程中还常遇到一些误区。
本文为中南大学湘雅二医院呼吸与危重医学科的覃庆武、罗红医生结合工作体会与文献所写,希望能够帮助基层医生正确及时地对重症社区获得性肺炎患者进行诊疗。
误区一机械套用诊断标准,造成诊断错误
重症 CAP 的诊断,首先必须先诊断「CAP」成立,其次是病情严重程度要达到 CAP「重症」的标准。
CAP 的诊断标准
1、社区发病;
2、肺炎相关临床表现:
(1)新近出现的咳嗽、咳痰或原有呼吸道疾病症状加重,伴或不伴脓痰/胸痛/呼吸困难/咯血;
(2)发热;
(3)肺实变体征和(或)闻及湿性啰音;
(4)外周血白细胞>10x109/L 或<4x109/L,伴或不伴细胞核左移;
3、胸部影像学检查显示新出现的斑片状浸润影、叶/段实变影、磨玻璃影或间质性改变,伴或不伴胸腔积液。
符合 1、3 及 2 中任何 1 项,并除外肺结核、肺部肿瘤、非感染性间质性疾病、肺水肿、肺栓塞、肺嗜酸性粒细胞浸润及肺血管炎等后,可建立临床诊断。
我们可以看出肺炎是个排除性的诊断,这是我们平时往往不够重视的的地方。患者有咳嗽、咳痰、发热,体查肺部闻及湿罗音,胸部影像学有斑片影,以上这些表现并非 CAP 的特异性的表现,临床医生必须要清楚肺结核、肺部肿瘤、非感染性间质性疾病、肺水肿、肺栓塞、肺嗜酸性粒细胞浸润及肺血管炎等也可以有类似表现,一开始就本着「肺炎是个排除性诊断」的心态去诊治患者,才能减少误诊。
实际病例
患者,男,33 岁,国家公务员,因「咳嗽、咳痰、发热半月,气促 1 天」入院。患者曾在基层医院给予头孢一代(具体不详)静滴抗感染治疗 10 天,发热无好转,气促加重,出现 I 型呼吸衰竭,遂转来我科 ICU。入院时胸片示左肺大片渗出影(图 1)。
入院后诊断考虑社区获得性肺炎可能性大,给予莫西沙星针抗感染,患者入院第 2 天起体温正常,气促逐渐好转。但是我们并没有满足于此,我们做了结核、真菌方面的检查(鉴别诊断),痰中未找到抗酸杆菌,但是 T-SPOT.TB 提示斑点数明显增高,于是我们行床旁支气管镜下肺活检+肺泡灌洗液送结核核酸检测,最终肺泡灌洗液结核核酸检测阳性,肺活检病理结果也确诊肺结核。
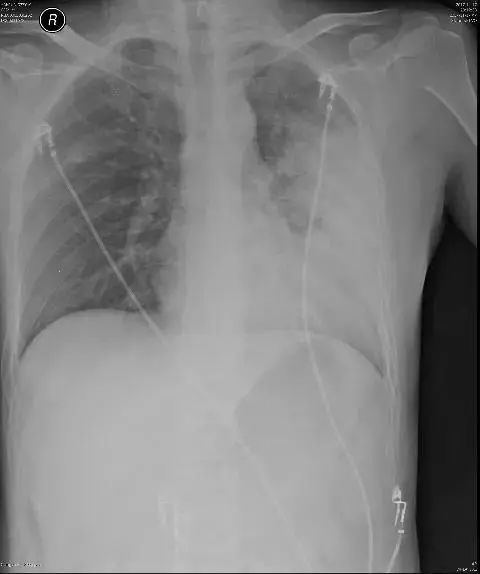
图 1 患者影像学资料
其次,病情危重合并肺炎 ≠ 重症肺炎,临床医生要将这两者区别开来,不能机械套用重症肺炎标准。
例如另外一名患者:男,41 岁,醉酒半小时来院,嗜睡,肺部 CT 如图 2。入院后 2 小时意识障碍加重,呼之不应,血氧饱和度下降至 64%,紧急行气管插管有创机械通气。插管后血氧饱和度迅速上升至 96%。
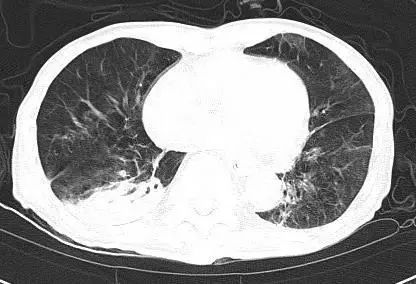
图 2 患者影像学资料
重症肺炎标准
1、主要标准:
(1)需要有创机械通气;
(2)脓毒症休克经积极液体复苏后仍需要血管活性药物治疗。
2、次要标准:
(1)呼吸频率 ≥ 30 次/分;
(2)氧合指数(PaO2/FiO2)≤ 250;
(3)多肺叶浸润;
(4)意识障碍/定向障碍;
(5)氮质血症(BUN ≥ 7.14 mmol/L);
(6)收缩压 < 90 mmHg,需要积极的液体复苏。
符合 1 项主要标准或 ≥ 3 项次要标准者可诊断为重症肺炎。
如机械套用以上重症肺炎标准,此患者符合主要标准中的一条,也符合次要标准里「意识障碍」这一条,完全达到诊断「重症肺炎」的标准。
实际上,此患者是酒精中毒导致意识障碍、上呼吸道阻塞(舌根后坠)才需要气管插管的,患者是急性酒精中毒合并了吸入性肺炎,肺炎的范围并不广,「肺炎」的病变并没有严重到可以导致呼吸衰竭需要机械通气的程度。
诊断决定了治疗方向,可以想象,如果对类似这样的病例错误地诊断为重症肺炎,势必会带来抗生素的过度使用。
误区二忽视及错误解读床旁胸片
部分临床医生太过于重视 CT 的作用,而忽视胸片的检查。毫无疑问,CT 在发现肺部病变上较胸片确实有很多优势,但是危重患者难以外出进行 CT 检查,而且短期内接受过多的 CT 检查对患者的健康也不利,因而胸片在对重症肺炎的动态观察上较 CT 更有优势。
其次,床旁胸片的解读上也存在不少「陷阱」。床边照相机一般功率较小,病人不能满意配合,所以片子质量较差,而且仰卧位投照时,心脏远离胶片(背部贴片),心脏投影时有一定程度的放大,正常心胸比增至 0.56。另外,床边拍片时,少量气胸或胸腔积液难以显示。而较多胸腔积液时不表现为肋膈角变钝,而是一侧肺透光度减低(切记!),经验不足的医生容易误诊为肺炎加重。
如图 3 所示的床旁胸片,没有经验的医生只发现左侧肋膈角变钝,考虑左侧少量胸腔积液,实际上患者双肺透亮度减低,B 超证实双侧胸腔大量积液!
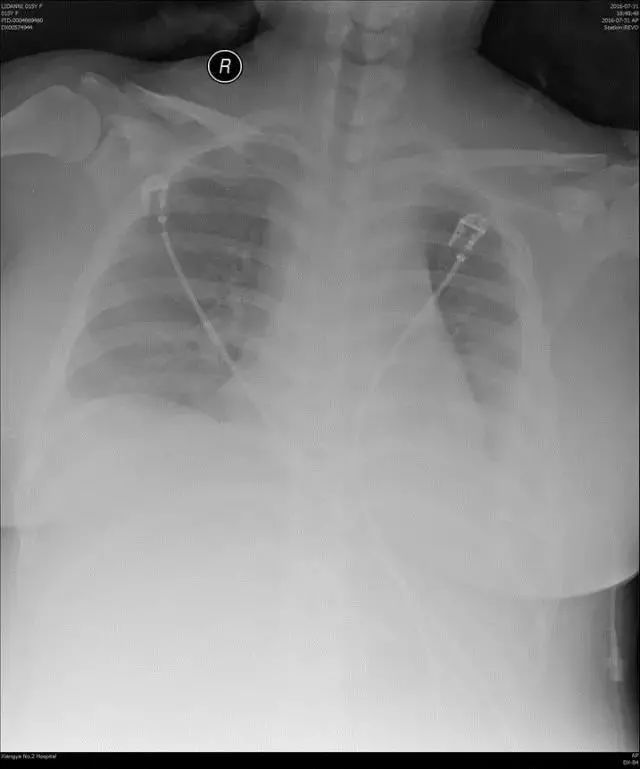
图 3 患者影像学资料
再次,在胸片或 CT 的解读上还存在「重影像、轻临床」的误区。一般而言,胸部影像学的吸收好转滞后于临床症状的改善,甚至部分患者在临床症状好转时影像学短期内有进展表现(如军团菌肺炎的胸部 X 线变化常滞后于临床表现是其特征之一,有时在临床症状好转时影像学在短期内甚至有进展表现),在评判疗效时要更加重视临床症状,而不是发现影像学没有吸收就「升级」使用抗生素。
误区三
病原学判断的误区
1、痰检误区:重培养,轻涂片
举例
某患者,重症肺炎,痰培养:生长大量铜绿假单胞菌,药敏显示对亚胺培南西司他丁钠、头孢哌酮舒巴坦、左氧氟沙星敏感。先后使用亚胺培南西司他丁钠、头孢哌酮舒巴坦抗感染 1 周,效果不理想,换用万古霉素治疗取得较好效果。
这是为什么呢?
原来此患者痰涂片发现:大量 WBC 吞噬 G+球菌,偶见 G-杆菌。所以对于此患者铜绿假单胞菌是定植细菌,而 G+球菌才是致病菌。那么如何解释此患者痰培养的结果呢?原来在该培养平板上 G+球菌繁殖速度不如铜绿假单胞菌,结果铜绿假单胞菌迅速生长,竞争抑制 G+球菌生长。痰涂片的重要性由此可见。
合格的痰标本是第一步,如果痰标本不合格,培养的结果是靠不住的。合格的痰标本的标准见图 4。

图 4(引自《内科学》第八版教材)
一般认为,痰培养出上呼吸道正常菌群无临床意义(图 5)。此外,痰培养为多种病原菌少量生长临床意义不大;对革兰氏阴性杆菌培养和涂片均阳性时才有临床意义,仅培养阳性而涂片阴性大多属污染菌或低浓度定植菌。
痰检符合以下条件之一可认为有意义:
合格痰标本培养优势菌中度以上生长(>+++);
合格痰标本少量生长,但与涂片结果一致(肺炎链球菌、流感嗜血杆菌、卡他莫拉菌);
3 天内多次培养到相同细菌;
涂片革兰氏染色镜检发现典型肺炎链球菌、流感嗜血杆菌之类的苛养菌,即使培养阴性,也有重要参考意义。

图 5(引自《医学微生物学》第八版教材)
另外,对于痰检的结果,区分定植与感染也是一大难题,可参照以下原则进行判断:
(1)痰涂片发现吞噬和包裹现象即是感染的证据
人体对侵袭性感染的主要免疫机制就是细胞渗出——包括早期的固有免疫(中性粒细胞的浸润)和后期的适应性免疫(免疫调理和细胞毒作用)。整个过程都始终贯穿着白细胞的趋化、包裹、吞噬、消化等过程和胞内吞噬、多细胞包裹是易于辨认的具有重要意义的免疫现象。只要观察白细胞与微生物之间的「斗争」,我们就能正确区分「敌我双方」关系。
因而,具有吞噬和包裹现象的微生物就是感染菌。无吞噬现象的则可能为定植菌,也可能为感染菌(例如感染早期产生荚膜的细菌具有抗吞噬作用)。
(2)结合临床综合判断
痰中可分离到病原菌大致可分为 3 类:
公认的病原菌:结核杆菌、白喉棒状杆、百日咳杆菌 ;
逐渐被认识的 CAP 病原菌:肺炎链球菌、流感嗜血杆菌、卡他莫拉菌;
条件致病菌:肠杆菌科细菌、非发酵菌、葡萄球菌等。
对于痰培养出条件致病菌,多数为定植,以下有是感染的支持依据:
患者咳嗽、咳痰、体温、血象、CRP、肺部啰音等感染症状;
痰涂片镜检见到大量白细胞吞噬或伴行非上呼吸道正常菌群;
痰涂片见到的细菌,培养大量生长。
(3)诊断性治疗
针对性抗菌药物之后临床症状减轻,同时感染部位目标性细菌数减少则为病原菌;仅有细菌数量减少而临床症状没有改变则可能为定植菌。
2、病原判断时重细菌、轻病毒
美国疾病控制中心(CDC)牵头的成人 CAP 病原学调查(EPIC 研究)结果显示,成人病毒性肺炎占 23%,细菌性肺炎占 11%,病毒和细菌混合感染占 3% ,这证明成人病毒性肺炎不但不少见,甚至占美国成人 CAP 病原谱的首位。我国成人 CAP 患者中病毒的检出率为 15.0%~34.9%,其中流感病毒占首位,其他包括副流感病毒、鼻病毒、腺病毒、人偏肺病毒、呼吸道合胞病毒等,病毒检测阳性患者中 5.8%~65.7% 可合并细菌或非典型病原体感染,因此重症 CAP 中病毒感染不容忽视。
成人病毒性肺炎的临床鉴别要点
及其重要特征
1、流行病学史:多数具有季节性,可有流行病学接触史或群聚性发病;
2、临床表现:发病初期有急性上呼吸道症状,肌痛;
3、实验室检查:外周血白细胞正常或减低,降钙素原<0.1 μg/L;
4、对抗菌治疗的反应:抗菌药物治疗无效;
5、胸部影像学特征:为双侧、多叶间质性渗出,磨玻璃影,可伴有实变。
这些成人病毒性肺炎的「鉴别要点」不是绝对的,如不同病毒性肺炎的肺部影像学可能不同,甲型 H1N1 流感、H7N9 禽流感病毒性肺炎胸部 CT 常表现为双侧磨玻璃影,可伴有实变;而成人腺病毒肺炎胸部 CT 则以实变影为主 。多数成人病毒性肺炎外周血白细胞正常或偏低,但仍有 12.5% 腺病毒肺炎和 4.5%H7N9 禽流感肺炎外周血白细胞>10x109/L。
3、感染由耐药细菌引起?
重症感染指感染引起器官功能障碍和/或衰竭。这往往与致病微生物的毒力及机体的过度炎症反应有关,而与致病微生物的耐药性并无必然联系。基础研究从未证实耐药细菌的毒力更强。从临床表现上看,很多重症感染并非耐药细菌引起,而耐药细菌感染也不一定为重症感染。
4、经验性抗生素需要覆盖所有可能的致病微生物?
无论临床医生同时使用几种经验性抗生素,也不可能覆盖所有的致病微生物。应根据重症感染患者最可能的病原微生物及其敏感性确定经验性抗生素治疗方案(综合考虑患者的基础病、环境因素、用药史、既往病原学检查结果、当地医院病原学流行情况等多方面因素)(如图 6)。
 图 6 引自《社区获得性肺炎诊断和治疗指南》2006 年版
图 6 引自《社区获得性肺炎诊断和治疗指南》2006 年版
误区四 重抗感染,忽视整体治疗
1、忽视引流
抗感染治疗过程中,有效引流感染病灶通常比正确的抗生素治疗更为重要。在既往抢救地震和烧伤患者的过程中,这一问题尤显突出。当感染创面未清创或清创效果不满意时,单纯希望通过调整抗生素控制感染无异于天方夜谭。事实上,即便是内科感染如肺炎,如不注重痰液引流,仅靠抗生素也难以治愈。
举例
男,61 岁,诊断「肺脓肿、右侧脓胸、2 型糖尿病」。患者 10 月 9 日~12 日发热明显,胸片示右侧大量胸腔积液,10 月 11 日使用中心静脉导管行胸腔闭式引流,放出胸水发现是脓性(当日仅放胸水 600 ml),13 日请外科行胸腔闭式引流术放出大量胸水后体温明显好转,而抗感染药物并未改动。
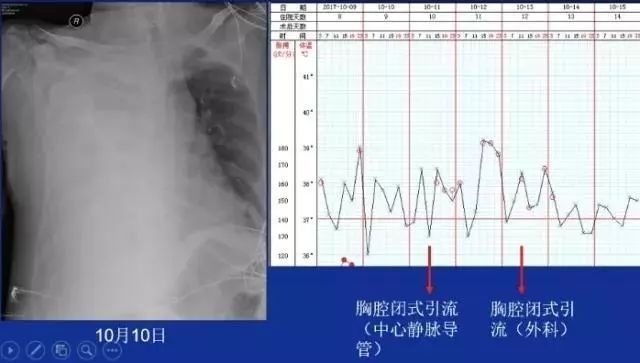
图 7 患者影像学资料和生命体征
2、忽视血糖监测、管理
就在半年前,有这样一个病例:
病例
患者 83 岁老年男性,是某医院一位外科教授的父亲,因发热 5 天、意识障碍 2 天入院,诊断为「重症肺炎」等疾病入住老年科。患者入院后发现心肌酶学上升,考虑急性心肌梗死,行 PCI 介入治疗,后考虑患者存在呼吸困难,转入呼吸 ICU。转入呼吸 ICU 后,检查发现患者血糖高达 71.78 mmol/L。
回顾患者入院后检查,发现此前并未监测血糖,入院将近 30 h 转至呼吸 ICU 时才发现患者患存在严重的糖尿病酮症酸中毒。对于一个意识障碍的患者没有按照流程排查意识障碍的原因,连基本的血糖都没有监测,只追求一些所谓高精尖的检查和治疗技术(如 PCI),最终延误了诊断和治疗,导致患者死亡,教训可谓十分深刻。
3、忽视营养支持
我们收治一些在基层医院诊断为重症肺炎的患者,在当地医院抗感染明显有好转,但是无法脱离有创机械通气。我们接诊后一看,患者骨瘦如柴,营养状况一团槽,再一问,在患者住院的半个多月里,没有进行营养支持,就靠患者自己扛,难以想象!经过营养支持等对症处理后,患者脱机成功,好转出院。建议按照危重症患者营养支持指南对所有重症肺炎患者进行营养风险筛查,对有指征的患者进行营养支持治疗(优先考虑肠内营养)(图 8)。
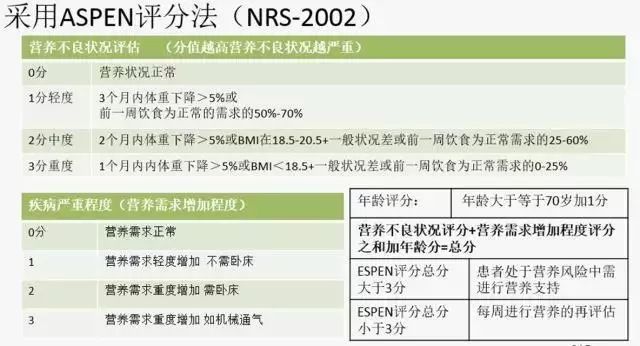
图 8
那么,怎样做才是正确的做法呢?
建议广大基层医生严格按照指南推荐:
CAP 的诊治思路——6 步法
第 1 步:判断 CAP 诊断是否成立
第 2 步:评估 CAP 病情的严重程度,选择治疗场所
第 3 步:推测 CAP 可能的病原体及耐药风险
第 4 步:合理安排病原学检查,及时启动经验性抗感染治疗
第 5 步:动态评估 CAP 经验性抗感染效果,初始治疗失败时查找原因,并及时调整治疗方案
第 6 步:治疗后随访,并进行健康宣教
对于诊断为 CAP,治疗效果不好的病例,应该按照指南推荐从以下方面寻找原因,避免一味调整抗生素(图 9):
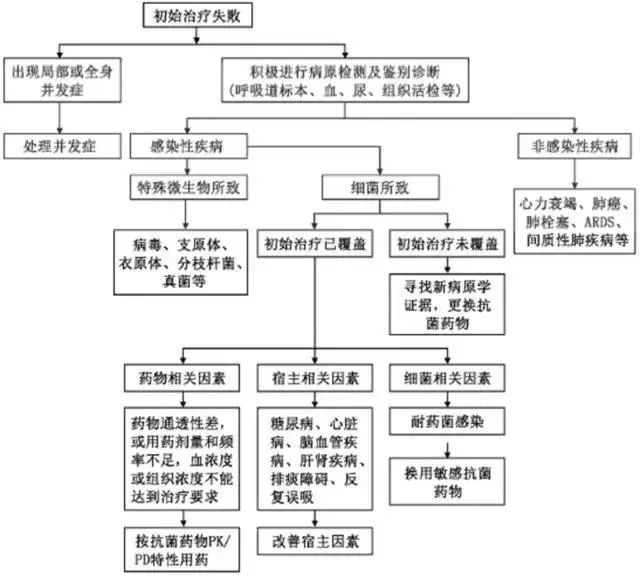
图 9 引自《中国成人社区获得性肺炎诊断和治疗指南(2016 年版)
引用材料
[1] 周炯, 马小军. 感染性疾病的病原学诊断与常见误区 [J]. 中华内科杂志,2014,53(12):
[2] 黄怡, 黄李飞. 推广普及新指南 避免重症社区获得性肺炎诊治中的误区 [J]. 中华结核和呼吸杂志,2016,39(4):243-245.
[3] 杜斌. 重症感染的经验性抗生素治疗: 走出误区 [J]. 中华内科杂志,2016,55(6):417-419.
[4] 中华医学会呼吸病学分会. 社区获得性肺炎诊断和治疗指南 [J]. 中华结核和呼吸杂志,2006,29(10):651-655.
[5] 中华医学会呼吸病学分会. 中国成人社区获得性肺炎诊断和治疗指南(2016 年版)[J]. 中华结核和呼吸杂.2016.39(4):1-27.
[6] 曹彬. 关注成人社区获得性肺炎中病毒性肺炎的诊治 [J]. 中华结核和呼吸杂志,2016,39(7):569-570.
编辑|欣玥
文章转载授权及合作事宜请联系微信「panda_wqy」
扫描下方二维码关注「丁香智汇」,阅读更多精彩文章!